ARTIGO ORIGINAL
TERAPIA DE
BIOFOTOMODULAÇÃO E FOTODINÂMICA NO TRATAMENTO DE LESÕES POR PRESSÃO: SÉRIE DE
CASOS
BIOPHOTOMODULATION
AND PHOTODYNAMIC THERAPY IN THE TREATMENT OF PRESSURE INJURIES: CASE SERIES
BIOFOTOMODULACIÓN
Y TERAPIA FOTODINÁMICA EN EL TRATAMIENTO DE LAS LESIONES POR PRESIÓN: SERIE DE
CASOS
https://doi.org/10.31011/reaid-2024-v.98-n.2-art.2153
Júlia Fernandes
Holvorcem¹
Alexsandra Martins da
Silva2
Gabriela Machado Silva3
Luizita Henckemaier4
Fernanda Sant´Ana Tristão5
Daniela de Oliveira
Cardozo Blanco6
Maria Elena
Echevarría-Guanilo7
1 Enfermeira. Residente em alta complexidade no Hospital
Universitário Professor Polydoro Ernani de São Thiago (HU-UFSC/Ebserh),
Florianópolis - SC, Brasil. ORCID: https://orcid.org/0000-0002-6150-972X
² Mestre em enfermagem.
Doutoranda do Programa de Pós-Graduação em Enfermagem (PEN/UFSC). Enfermeira do
Ambulatório de Lesões de Pele de Chapecó, Chapecó - SC, Brasil. ORCID: https://orcid.org/0000-0001-9147-9990
³ Enfermeira. Universidade
Federal de Santa Catarina (UFSC), Florianópolis - SC, Brasil. ORCID: https://orcid.org/0000-0001-9409-1916
4 Doutora em enfermagem. Hospital Universitário
Professor Polydoro Ernani de São Thiago (HU-UFSC/Ebserh), Florianópolis - SC,
Brasil. ORCID: https://orcid.org/0000-0002-6577-7350
5 Doutora em enfermagem. Universidade Federal de
Pelotas, Pelotas - RS, Brasil. ORCID: https://orcid.org/0000-0002-8355-0133
6 Doutora em enfermagem. Hospital Universitário
Professor Polydoro Ernani de São Thiago (HU-UFSC/Ebserh), Florianópolis - SC,
Brasil. ORCID: https://orcid.org/0000-0002-4796-9105
7 Doutora em enfermagem. Docente do Departamento de
Enfermagem da Universidade Federal de Santa Catarina (UFSC), Florianópolis -
SC, Brasil. ORCID: https://orcid.org/0000-0003-0505-9258
Autor Correspondente
Alexsandra Martins da
Silva
E-mail:
alexsandrams.enf@gmail.com
Submissão: 22-01-2024
Aprovado: 19-04-2024
RESUMO
Introdução: as
lesões por pressão são uma preocupação global de saúde, aumentando custos e
riscos de infecções, complicando a recuperação e demandando recursos
significativos. O uso de tecnologias como fotobiomodulação e fotodinâmica,
aliadas ao conhecimento especializado dos profissionais, pode acelerar a
resolução dessas lesões, representando abordagens terapêuticas mais eficazes. Resultados:
observou-se melhorias notáveis nos seis participantes com lesões por
pressão que apresentaram melhorias tanto qualitativas, relacionadas ao leito e
bordas, quanto quantitativas, com redução da dimensão das feridas. Conclusão:
a implementação de fotobiomodulação e/ou fotodinâmica como terapias adjuvantes
no tratamento de lesões por pressão teve um impacto positivo, manifestando
melhorias notáveis em aspectos qualitativos e quantitativos. A marcante redução
no tamanho da ferida sugere benefícios significativos dessas abordagens,
destacando sua valiosa contribuição para o processo de cicatrização. Além
disso, a introdução de tecnologias, como as abordadas, desempenhou um papel
crucial no tratamento de LP, ampliando as opções terapêuticas para os
profissionais envolvidos na presente pesquisa.
Palavras-chave:
Lesão por Pressão; Enfermagem; Terapia com Luz de Baixa Intensidade.
ABSTRACT
Introduction:
Pressure injuries are a global health concern, increasing costs and risks of
infections, complicating recovery and demanding significant resources. The use
of technologies such as photobiomodulation and photodynamics, combined with the
specialized knowledge of professionals, can accelerate the resolution of these
injuries, representing more effective therapeutic approaches. Results:
notable improvements were observed in the six participants with pressure
injuries, who showed both qualitative improvements, related to the bed and
edges, and quantitative improvements, with a reduction in the size of the
wounds. Conclusion: the implementation of photobiomodulation and/or
photodynamics as adjuvant therapies in the treatment of pressure injuries had a
positive impact, manifesting notable improvements in qualitative and
quantitative aspects. The marked reduction in wound size suggests significant
benefits of these approaches, highlighting their valuable contribution to the
healing process. Furthermore, the introduction of technologies, such as those
discussed, played a crucial role in the treatment of PI, expanding the
therapeutic options for professionals involved in the present research.
Keywords:
Pressure Injuries; Nursing; Low-Level Light Therapy.
RESUMEN
Introducción:
Las lesiones por presión son un problema de salud mundial, aumentan los costos
y los riesgos de infecciones, complican la recuperación y exigen importantes
recursos. El uso de tecnologías como la fotobiomodulación y la fotodinámica,
combinado con el conocimiento especializado de los profesionales, puede
acelerar la resolución de estas lesiones, representando enfoques terapéuticos
más efectivos. Resultados: se observaron mejoras notables en los seis
participantes con lesiones por presión, que mostraron tanto mejoras
cualitativas, relacionadas con el lecho y los bordes, como mejoras
cuantitativas, con una reducción en el tamaño de las heridas. Conclusión:
la implementación de la fotobiomodulación y/o fotodinámica como terapias
coadyuvantes en el tratamiento de las lesiones por presión tuvo un impacto
positivo, manifestándose mejoras notables en aspectos cualitativos y
cuantitativos. La marcada reducción en el tamaño de la herida sugiere
beneficios significativos de estos enfoques, destacando su valiosa contribución
al proceso de curación. Además, la introducción de tecnologías como las
discutidas jugó un papel crucial en el tratamiento de la IP, ampliando las
opciones terapéuticas para los profesionales involucrados en la presente
investigación.
Palabras clave: Úlcera por Presión; Enfermería; Terapia por Luz de Baja Intensidad.
INTRODUÇÃO
As lesões por pressão (LP) são consideradas um agravo de
relevância epidemiológica, por representar um problema de saúde que afeta
muitas pessoas no mundo, sendo um grande problema para os serviços de saúde,
pois aumentam o custo direto e indireto das instituições, constituem porta de
entrada para infecção, além de dificultar a recuperação e causar sofrimento aos
pacientes, demandando grandes recursos financeiros e humanos para seu
tratamento(1). Ainda, as LP são consideradas um evento adverso, que
gera grandes desafios no cuidado de saúde e altos custos para a gestão e ônus
emocionais para todo o círculo familiar(2). Portanto, a enfermagem
deve atuar tanto na prevenção, como no tratamento desse tipo de agravo.
A Lei nº 7.498 dispõe sobre a regulamentação do exercício da
enfermagem, atribuindo a este profissional ações privativas como prescrição da
assistência de enfermagem, cuidados de maior complexidade técnica, que exijam
conhecimentos científicos, dentre outros(3). Somado a isso, a
Resolução do Conselho Federal de Enfermagem (COFEN) nº 567/2018(4)
regulamenta a atuação da equipe de enfermagem no cuidado aos pacientes com
feridas, o que permite ao enfermeiro, de forma legal, avaliar, prescrever e
executar curativos em todos os tipos de feridas somado ao uso de novas
tecnologias, como a fotobiomodulação (FBM) e a terapia fotodinâmica (PDT).
A FBM e a PDT são terapias adjuvantes usadas para o
tratamento de LP. A FBM é aplicada por meio do laser, que consiste na emissão
estimulada de luz, com potência variando de 1 a 500 mW e com comprimento de
onda variando de 600 a 1000 nm(5). A FBM é capaz de realizar a troca
de fótons, as partículas de energia da luz, entre a fonte que emite o laser e
as organelas, geralmente as mitocôndrias. Isso leva a uma cascata, com maior
produtividade de adenosina trifosfato (ATP), estimulação de espécies reativas
de oxigênio (EROs), por consequência, avanço da cicatrização tecidual(6).
A PDT é realizada por meio da combinação da luz pulsátil,
variando entre luz azul e vermelha, com a substância fotossensibilizadora, como
o azul de metileno a 1% de concentração. A energia enviada pela luz pulsátil
atinge as células tingidas pela substância fotossensibilizadora, estimulando as
EROs, o que culmina na citotoxicidade das células bacterianas e tumorais(7-9).
O uso de tecnologias adjuvantes, aliados ao conhecimento de
profissionais sobre avaliação e indicações terapêuticas de coberturas,
contribuem com propostas de tratamentos mais assertivos, podendo levar à
resolução de lesões em menor tempo, como é o caso no tratamento de LP.
Em tempo de pandemia do COVID-19, as condições de saúde
levaram as pessoas em atendimento hospitalar à condições de maior restrição ao
leito. Embora, tenham surgido restrições para o desenvolvimento de pesquisas,
devido à necessidade de cuidados para a prevenção e aumento do número de casos
em ambiente hospitalar, a incorporação de tecnologia para o cuidado tornaram-se
necessárias. A inclusão de tecnologia, como as aqui abordadas, representou um
importante papel no tratamento de LP para os profissionais envolvidos na
presente pesquisa. A partir do exposto, o presente estudo teve por objetivo
avaliar a resposta terapêutica da FBM e/ou da PDT durante o tratamento das LP.
RESULTADOS
Trata-se de um estudo de série de casos, realizado no
cenário de um hospital universitário, localizado no Sul do Brasil. A amostra
foi composta por seis pessoas adultas internadas nas unidades de clínica médica
3 e 2, cirúrgica 1 e 2 e Unidade de Terapia Intensiva (UTI). A coleta de dados
ocorreu de setembro de 2021 a abril de 2022. Os participantes apresentavam
doenças crônicas, tais como as quais necessitavam de tratamento hospitalar, e
LP de estágio 2 ou 3, com diferentes tamanhos e localização.
A amostra foi composta por pacientes que atenderam os
seguintes critérios de inclusão: ser maiores de 18 anos de idade, apresentar LP
de estágio 2 ou 3, independente do sexo, grau de escolaridade, tempo de
diagnóstico médico, tempo de início da doença crônica, material do colchão,
medicações ou de ter acompanhante/cuidador. Foram excluídos aqueles que
apresentavam lesões de pele diferentes de LP ou ainda que apresentavam LP com
exposição de tendão, ossos e tecidos pós-cirúrgicos. Não foram incluídos os pacientes
com fotossensibilidade ou hipersensibilidade ao fotossensibilizador utilizado
ou à radiação do laser, pacientes portadores de alterações na tireoide, abdome
gravídico, lesões de pele malignas ou ainda pacientes com LP próximas à
materiais de síntese, como placas e parafusos metálicos.
Os pacientes foram previamente selecionados em conjunto com
a equipe de cirurgia plástica, terapia intensiva e equipe de enfermagem
atuantes no hospital. Os participantes, cuidadores e/ou representantes legais
foram abordados pelos pesquisadores, no momento da troca de curativos realizada
pelos profissionais das unidades, sendo informado os procedimentos e
intervenções e, caso concordassem, foi fornecido e assinado o Termo de
Consentimento Livre e Esclarecido em duas vias. Destaca-se que as intervenções
foram realizadas somente pelos membros pesquisadores habilitados.
A troca de curativo era realizada uma vez ao dia pelos
pesquisadores e, caso fosse necessário, era refeita pelos profissionais da
unidade, sob necessidade.Para a limpeza das lesões foi padronizada a utilização
de soro fisiológico 0,9% aquecido a aproximadamente 37ºC, após foi feita a
aplicação de gaze embebida com poli-hexanida (PHMB), a qual era sobreposta ao
leito da LP, permanecendo pelo tempo limite de 10 minutos. Também, foi
utilizado um instrumento de avaliação de lesões desenvolvido pela Comissão Interdisciplinar
de Cuidados com a Pele – CICPel-HU no qual foram preenchidos os seguintes
tópicos: características da LP e identificação do histórico do paciente. Por
fim,houve oregistro de imagem por fotografia em 2D das LP.
A primeira intervenção foi a terapia de FBM realizada pelo
laser de baixa intensidade modelo Therapy EC, da empresa DMC, capaz de emitir
luz vermelha (V), com potência de 100mW e comprimento de onda de 606 nm, e luz
infravermelha (IV), com potência de 100mW e comprimento de onda de 808 nm. A
aplicação foi semelhante em todas as LP, feita de forma pontual, com a
distância de 1,5 cm entre cada ponto, a aplicação deu-se nas bordas e no leito
da ferida (somente nos tecidos de granulação). A dose aplicada nas bordas foi
de 1 joule IV (808nm) e nos tecidos de granulação do leito foi aplicado a
combinação de 1 joule IV (808nm) e 1 joule V (660nm), ambos com potência útil
de 100 mW (terapia combinada).
A segunda intervenção foi a terapia PDT, por meio do
gotejamento de solução comercial azul de metileno a 1%, de forma que cobrisse
todo o leito, repousando no local por até cinco minutos. Quando necessário, o
excesso de fotossensibilizante era retirado com gaze estéril. Após, a placa de
LED era protegida com película plástica e descartável de mesmo tamanho da
placa, posicionada sob a LP e fixada levemente ao corpo com ataduras, se
necessário. A placa de LED utilizada irradiava luz vermelha com a energia de 9J
a cada 1,5 cm, permanecendo pelo tempo de 15 minutos na lesão. Em seguida, foi
aplicado creme barreira na área perilesional e cobertura final escolhida, sendo
após ocluído com gaze e fita adesiva microporosa.
Por se tratar de uma série de casos, a apresentação dos
dados foi prioritariamente descritiva, apontando-se aspectos de mudança de
condição da LP para cada caso relatado. O estudo seguiu a Resolução nº 466/12
para pesquisa, a qual garante o anonimato dos participantes, também foi
aprovado pelo Comitê de Ética e Pesquisa sob parecer nº 5.368.240 e CAAE:
42606020.0.0000.0121.
Caso 1: masculino, 49 anos, histórico de doença
pulmonar obstrutiva crônica, etilista e tabagista ativo. Deu entrada na
emergência hospitalar no dia 16 de junho de 2021, com suspeita de leptospirose
e síncope por infecção por Klebsiella pneumoniae. Foi diagnosticado com
síndrome respiratória aguda grave (SRAG) devido a infecção por COVID-19 e no
dia seguinte foi transferido para UTI do mesmo hospital, totalizando 202 dias
internado na instituição, restrito ao leito e dependente total para o cuidado.
Conforme registros em prontuário, durante este período,
iniciaram-se cuidados para prevenção de LP em 24 de junho de 2021. Entretanto,
em 1 de setembro de 2021, foi registrada a avaliação da equipe de enfermagem
sobre a ocorrência de LP estágio 3 em região sacra estendendo-se para a região
glútea direita e esquerda. Foi solicitada, a avaliação dos pesquisadores e
representantes do CICPel, pela equipe médica da UTI. A primeira avaliação foi
realizada em 13 de outubro de 2021, continuando o acompanhamento até 13 de
dezembro do corrente ano.
Na primeira avaliação, os registros indicaram que a LP
estava classificada como estágio 3 e foi submetida a desbridamento cirúrgico.
Na área perilesional, observou-se uma coloração avermelhada, com hidratação
adequada e hiperpigmentação, sem evidências de infecção. A borda da lesão
apresentava maceração, sendo plana, irregular e aderida. O leito da ferida
exibia áreas de tecido de necrose seca e úmida, com predominância da exposição
de tecido adiposo vascularizado. Também foram observadas áreas de granulação
vermelho brilhante, abrangendo dimensões de 12 cm de comprimento, 11,5 cm de
largura e 3 cm de profundidade (D1 da Figura 1).
Após esta avaliação, na primeira conduta, em 13 de outubro,
ocorreu a limpeza da LP com soro fisiológico (SF) 0,9%, após foi aplicada gaze
embebida em PHMB, no leito da ferida, permanecendo por 10 min. Em seguida,
ocorreu a aplicação da terapia de FBM combinada (1J de IV e 1J de V) nas bordas
e leito (tecido de granulação), conforme protocolo da pesquisa. Antes da
cobertura, foi realizada a técnica de desbridamento instrumental square,
na região de necrose seca, a fim de favorecer a penetração do produto enzimático
nos tecidos. Em seguida, foi realizada a aplicação de creme barreira nas bordas
da lesão e aplicado pasta de hidrocolóide no leito, visando realizar o
desbridamento autolítico da área necrosada, finalizando o curativo com gaze de
malha de acetato e celulose (rayon), gaze estéril, compressa cirúrgica estéril
e fita adesiva microporosa.
Seis dias depois, na segunda avaliação, dia 19 de outubro,
foi realizada a mesma sequência de intervenções, seguida da segunda aplicação
da FBM combinada (1J de IV e 1J de V nas bordas e tecido de granulação do
leito), tendo sido acrescentada a terapia de PDT (conforme protocolo). Foi
mantida a pasta de hidrocolóide como cobertura primária (D2 da Figura 1).
No terceiro dia de tratamento (D3 da Figura 1), em 27 de
outubro, observou-se uma melhora nas bordas da LP, que apresentavam coloração,
plana, regular e aderida. Já o leito apresentava uma diminuição da área de
necrose e de esfacelo e um aumento da área de granulação brilhante. Diante
desse progresso, as sessões de tratamento foram continuadas mantendo a pasta de
hidrocolóide como cobertura primária, além das aplicações de FMB e PDT conforme
previamente realizadas.
Ao todo, foram conduzidas 12 aplicações de FBM e 11 de PDT.
Na última sessão de tratamento, realizada em 13 de dezembro, como ilustrado na
Figura 1, a lesão apresentou uma significativa redução em sua extensão,
evidenciada pela presença de uma área perilesional com coloração rósea na LP.
Isso ocorreu concomitantemente com a diminuição da área de tecido necrótico e o
aumento da área de tecido de granulação. Adicionalmente, foi observada a
redução nas dimensões da LP, conforme detalhado nas medições realizadas
diariamente e registradas na Tabela 1.
Tabela 1 - Variação do comprimento,
largura e profundidade da lesão por pressão de acordo com as datas de
tratamento. Caso 1.
|
DATA
|
COMPRIMENTO (cm)
|
LARGURA (cm)
|
PROFUNDIDADE (cm)
|
|
13/10/2021
|
12
|
11,5
|
3
|
|
19/10/2021
|
10
|
10
|
3
|
|
27/10/2021
|
9,2
|
9
|
-
|
|
04/11/2021
|
8,2
|
8,5
|
-
|
|
13/12/2021
|
7,2
|
8
|
-
|
Fonte: arquivo
pessoal das autoras (2022).
Figura
1 - Aspecto da LP pelo período de aplicação de FMB e PDT como terapias
adjuvantes no tratamento. Caso 1.
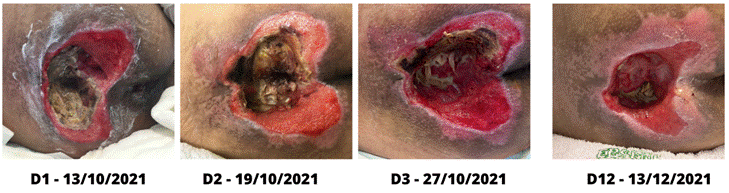
Fonte: arquivo pessoal das
autoras (2022).
Legenda: *D - dia de
aplicação da terapia de FBM (1J de IV e 1J de V nas bordas e tecido de
granulação do leito) e/ou PDT.
Caso 2: masculino, 75 anos, nega comorbidades
anteriores à internação. Foi admitido na emergência hospitalar no dia 10 de
junho de 2021, devido icterícia. Na semana seguinte foi diagnosticado com
adenocarcinoma de vesícula, realizou colecistectomia e, na mesma semana, foi
transferido para UTI devido a choque cardiogênico. Permaneceu na UTI com
astenia, acamado, recebendo drogas vasoativas (DVA). Uma semana depois foi
transferido para a clínica médica para cuidados paliativos, resultando no total
de 57 dias de internação hospitalar.
Conforme registros em prontuário, durante este período,
iniciaram-se cuidados para prevenção de LP em 28 de junho de 2021. Entretanto,
em 2 de julho de 2022, foi registrada a avaliação da equipe de enfermagem sobre
a ocorrência de LP estágio 2 em região sacra estendendo-se para a região glútea
direita e esquerda. Foi solicitada, a avaliação dos pesquisadores e
representantes do CICPel pela equipe médica da UTI, sendo esta realizada em 13
de julho de 2021, permanecendo até 5 de agosto.
Na primeira avaliação, os registros indicaram que a LP não
tinha profundidade determinada. A região perilesional estava hiperpigmentada,
edemaciada e eritematosa. A borda da lesão foi descrita como plana, regular,
macerada, aderida, hiperemiada. No leito da ferida foram identificadas a
presença de necrose seca, esfacelo, tecido de granulação pálida, com dimensões
de 7 cm de comprimento x 5,5 cm de largura (D1 da Figura 2).
Após esta avaliação, na primeira conduta, em 13 de julho,
foi realizada a limpeza da LP com SF 0,9%, após foi aplicada gaze embebida em
PHMB no leito da ferida, permanecendo por 10 min. Foi aplicada a terapia de FBM
combinada (1J de IV e 1J de V) na área perilesional devido à dermatite de
contato com a fralda, juntamente com FBM de 1J IV nas bordas, não sendo
aplicado no leito devido a extensa área de necrose seca. Foi aplicado creme
barreira nas bordas da lesão e a cobertura primária escolhida foi a papaína
10%, visando realizar o desbridamento enzimático da área necrosada, finalizando
o curativo com rayon, gaze estéril, compressa cirúrgica estéril e fita adesiva
microporosa.
No dia 26 de julho, segundo dia de tratamento, a região
perilesional ainda se apresentava hiperemia e permaneciam áreas de dermatite de
contato com a fralda (porém, com aparente melhora da hiperemia), constatou-se
diminuição da área de presença de esfacelo e aumento da área de tecido de
granulação. Foi utilizado o mesmo protocolo de limpeza, porém, foi identificado
um aspecto inflamatório predominante, sendo assim, houve a segunda aplicação da
FBM (1J de IV e 1J de V na área perilesional e FBM de 1J IV nas bordas), e
posteriormente procedeu-se com a aplicação da terapia de PDT (conforme
protocolo). Também foi realizado o desbridamento instrumental na região de
necrose úmida. Quanto ao tratamento tópico, manteve-se o uso da papaína 10%
como cobertura primária e as demais sequências de intervenções.
As sessões de tratamento foram mantidas com a mesma
abordagem, incluindo a limpeza, aplicação de FBM e PDT. A papaína 10%
continuou a ser utilizada como cobertura primária, somada às demais sequências
de intervenções. No total, foram realizadas seis aplicações de FBM e cinco de
PDT.
No dia 5 de agosto (D6 da Figura 2), sexto e último dia de
tratamento, constatou-se diminuição da extensão da LP, que ainda permaneceu com
a dermatite de contato na área perilesional, porém com evidente melhora. As
bordas da lesão apresentavam-se maceradas em alguns pontos, espessas, e com
presença de descolamento. O leito apresentava área de granulação brilhante e
pequena área de tecido de esfacelo.
Neste último dia de acompanhamento, prévio à alta
hospitalar, após contato com enfermeiro responsável da Unidade Básica de Saúde
(UBS) de origem, o paciente e cuidador foram orientados a utilizar a colagenase
como cobertura primária, uma vez que permitiria o acompanhamento na UBS já que
este material está disponível na rede de atenção primária do município,
juntamente com a orientação de manter as demais condutas de troca, limpeza e
oclusão conforme orientação do serviço.
Sendo assim, neste caso, também foi possível observar a
diminuição das medidas da LP, comprimento e largura, de acordo com a mensuração
realizada a cada dia de tratamento com FBM e PDT (Tabela 2).
Tabela 2 - Variação do comprimento,
largura e profundidade da lesão por pressão de acordo com as datas de
tratamento. Caso 2.
|
DATA
|
COMPRIMENTO (cm)
|
LARGURA (cm)
|
|
13/7/2021
|
7
|
5,5
|
|
15/7/2021
|
-
|
-
|
|
26/7/2021
|
7
|
5
|
|
29/7/2021
|
6,7
|
5,4
|
|
02/8/2021
|
6,5
|
4,5
|
|
05/8/2021
|
-
|
-
|
Fonte: arquivo pessoal das
autoras (2022).
Figura 2 - Aspecto da LP pelo período de
aplicação de FMB e PDT como terapias adjuvantes no tratamento. Caso 2.
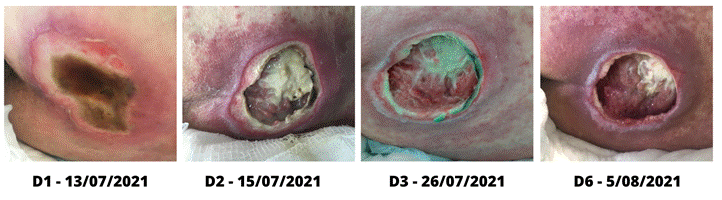
Fonte: arquivo pessoal das
autoras (2022).
Legenda: *D - dia de
aplicação da terapia de FBM (1J de IV e 1J de V nas bordas e tecido de
granulação do leito) e/ou PDT.
Caso 3: feminina, 66 anos, histórico de hipertensão
arterial sistêmica e síndrome do pânico. Foi admitida no dia 5 de junho de 2021
com suspeita de pneumonia, diagnosticada na internação com artrite séptica,
sendo transferida para a clínica médica. No dia 16 de junho, com piora do
quadro clínico, foi transferida para a UTI, precisando permanecer em ventilação
mecânica assistida, uma vez que evoluiu para quadro de septicemia e síndrome da
angústia respiratória aguda (SARA), permanecendo o total de 41 dias internada
na instituição.
Conforme registros em prontuário, durante este período,
foram iniciados os cuidados para prevenção de LP em 19 de junho de 2021.
Entretanto, em 24 de junho de 2021, foi registrada pela avaliação da equipe de
enfermagem a ocorrência de LP estágio 2 em região sacra estendendo-se para a
região glútea direita. Foi solicitada a avaliação dos pesquisadores e
representantes do CICPel pela equipe médica da UTI, sendo esta realizada em 28
de junho de 2021, permanecendo em acompanhamento até o dia 15 de julho.
Na primeira avaliação, os registros indicaram que a LP não
tinha profundidade determinada. A região perilesional apresentava-se edemaciada
e hiperemiada. A borda era irregular, plana, aderida e hiperemiada. O leito
apresentava tecido de necrose úmida e seca com presença de esfacelo, medindo 7
cm de comprimento x 5 cm de largura (D1 da Figura 3).
Após esta avaliação, a primeira conduta, em 19 de junho,
ocorreu a limpeza da LP com SF 0,9%, após foi aplicada gaze embebida em PHMB no
leito da ferida, permanecendo por 10 min. Em seguida, ocorreu a aplicação da
terapia de FBM combinada (1J de IV e 1J de V) no tecido de granulação no leito
e 1J de V nas bordas, conforme protocolo anteriormente descrito, não tendo sido
utilizado o PDT em nenhuma das sessões de tratamento. Posterior à aplicação,
foi realizada a técnica de desbridamento square, na região de necrose
seca, a fim de favorecer a penetração do produto enzimático nos tecidos. Por
fim, foi usado o ácido graxo essencial (AGE) nas bordas da LP e a cobertura
primária escolhida foi papaína 10%, visando realizar o desbridamento enzimático
da área necrosada, finalizado o curativo com rayon, gaze estéril, compressa
cirúrgica estéril e película adesiva.
No segundo dia de tratamento, 1 de julho, a área
perilesional encontrava-se mais íntegra, friável e hiperemiada. As bordas
aproximaram-se do centro e o leito contava com menor quantidade de necrose seca
(D2 da Figura 3). Foram seguidos os protocolos de limpeza da LP e tratamento
com FBM. Nas bordas e na região de hiperemia, devido a dermatite por uso de
fralda, optou-se pelo uso de creme barreira como agente protetor do tecido e no
leito da ferida, como agente desbridante, foi aplicado o gel de papaína 10%. A
equipe de enfermagem e pesquisadores realizaram orientação com familiares sobre
a importância de realizar o reposicionamento no leito com maior frequência ao
decorrer do dia, uma vez que o paciente apresentava dificuldade para fazer a
descompressão da área.
Desta forma, seguiram-se as sessões de tratamento,
realizando-se a mesma forma limpeza e aplicação de FBM, permanecendo o gel de
papaína 10% como cobertura primária, somada às demais sequências de
intervenções. No total foram realizadas seis aplicações de FBM.
No último dia, 15 de julho, pode ser observada a diminuição
de tamanho da LP, medindo 6,2 cm de comprimento x 4,5 cm de largura, a área
perilesional manteve-se hiperemiada, porém em menor intensidade, houve melhora
das condições das bordas, as quais se apresentavam menos úmidas e de coloração
rósea. O leito da ferida apresentava tecido de necrose mais úmida e maior
aparecimento de epitélio (presença de fâneros) próximo a borda da LP (D6 da
Figura 4). Em relação às medidas observou-se diminuição da extensão da LP, com
melhora da área perilesional e bordas, porém com definição de área de necrose
(Tabela 3).
Tabela 3 -
Aspecto da LP pelo período de aplicação de FMB e PDT como terapias adjuvantes
no tratamento. Caso 3.
|
DATA
|
COMPRIMENTO (cm)
|
LARGURA (cm)
|
|
28/6/2021
|
7
|
5
|
|
1/7/2021
|
7
|
4,8
|
|
5/7/2021
|
6
|
3,8
|
|
7/7/2021
|
6
|
5
|
|
13/7/2021
|
4,7
|
5
|
|
15/7/2021
|
6,2
|
4,5
|
Fonte: arquivo pessoal das
autoras (2022).
Figura 3 - Aspecto da LP pelo período
de aplicação de FMB e PDT como terapias adjuvantes no tratamento. Caso 3.
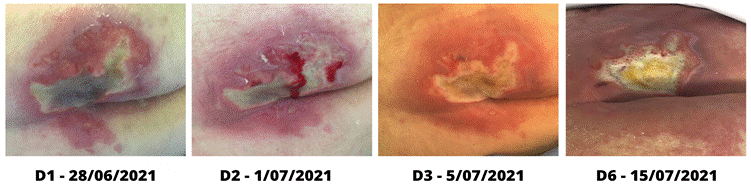
Fonte: arquivo pessoal das
autoras (2022).
Legenda: *D - dia de aplicação da terapia de FBM (1J de IV e 1J de V nas
bordas e tecido de granulação do leito) e/ou PDT.
Caso 4: masculino, 33 anos, ex-etilista, histórico de
ansiedade, negava outras comorbidades. Deu entrada na emergência hospitalar no
dia 18 de março de 2021, devido ao acidente causado por serpentes da família
Viperidae, dos gêneros Bothrops e Bothrocophias, popularmente conhecidas no
Brasil como jararacas. Em 22 de março foi diagnosticado com hemorragia
digestiva alta (HDA) e no mesmo dia foi transferido para UTI a fim de realizar
a laparotomia exploratória. Precisou ser encaminhado para suporte ventilatório
mecânico. Em 24 de abril, devido a estabilização do quadro, foi transferido
para clínica cirúrgica, onde permaneceu até a alta, totalizando 56 dias
internado na instituição.
De acordo com os registros da equipe de saúde, durante este
período, iniciaram-se cuidados para prevenção de LP em 31 de março de 2021,
ainda na UTI. Contudo, em 18 de abril de 2021, foi registrada a avaliação da
equipe de enfermagem sobre a ocorrência de LP estágio 2 em região sacra
estendendo-se para a região glútea direita. Foi solicitada, avaliação dos
pesquisadores e representantes do CICPel por parte da equipe médica da UTI,
sendo esta realizada em 29 de abril de 2021, permanecendo até 12 de maio, enquanto
o paciente permaneceu na UTI.
Em registros da primeira avaliação, a lesão por pressão foi
classificada como não classificável. A região perilesional apresentava-se
corada, sem sinais de infecção. A borda era plana, hipocorada, irregular. O
leito apresentava tecido de necrose seca cercado por necrose úmida, medindo 4
cm de comprimento x 6 cm de largura (D1 da Figura 4).
Após avaliação, a primeira conduta, em 29 de abril,
procedeu-se à limpeza da LP conforme protocolo, sendo após realizada aplicação
da terapia de FBM combinada (1J de IV e 1J de V) nas bordas e no tecido de
granulação, conforme protocolo da pesquisa. Foi realizada a técnica de
desbridamento instrumental square no tecido de necrose, a fim de
favorecer a penetração do produto enzimático. Para finalizar, aplicou-se creme
barreira nas bordas da LP e optou-se por duas concentrações de papaína, sendo a
10% para a maior área de tecido necrosado e a 2% para a área próximo às bordas,
finalizando o curativo com rayon, compressa cirúrgica estéril e fita adesiva
microporosa.
Na segunda avaliação, dia 3 de maio, foi realizado
atendimento seguindo protocolo de limpeza, e após foi realizado novamente
desbridamento instrumental, desta vez com a técnica cover, no tecido de
necrose remanescente e foi novamente realizada a técnica square. Em
seguida, houve a segunda aplicação da FBM combinada (1J de IV e 1J de V nas
bordas e tecido de granulação do leito). Ademais, optou-se por manter as mesmas
concentrações e aplicação de papaína como cobertura primária.
No terceiro dia de avaliação, 6 de maio, observou-se
contração das bordas, com diminuição da extensão e maior definição de área de
necrose central, porém em menor extensão. Foi realizado novamente o
desbridamento instrumental, do tipo square, sendo seguidos os
procedimentos de limpeza da LP e de aplicação de FBM, mantendo aplicação de
papaína 2 e 10% como coberturas primárias. No total, foram realizadas quatro
aplicações de FBM.
No último dia, 10 de maio, a lesão apresentava
característica de LP estágio 2 (embora não sendo realizado novo estadiamento).
As dimensões da LP foram 2,7 cm de comprimento x 4,9 cm de largura. A região
perilesional estava hiperpigmentada, sem sinais flogísticos. A borda
apresentava-se regular, plana e aderida. O leito apresentava menor quantidade
de tecido de necrose seca, em contrapartida ao aumento da área de necrose úmida
e aumento de tecidos viáveis próximos às bordas da LP. Manteve-se a mesma forma
de limpeza, aplicação de FMB, cobertura e oclusão, não sendo realizada a
técnica de desbridamento instrumental neste momento (D4 da Figura 4).
Houve a programação, por parte dos pesquisadores, de uma
última avaliação quatro dias depois, porém, o paciente já havia sido
transferido para a clínica médica do mesmo hospital, não sendo possível
atendê-lo novamente, por se tratar de uma clínica com restrições de entrada de
equipamentos e de profissionais (área COVID). Contudo, as mensurações
realizadas nos dias anteriores foram registradas (Tabela 4).
Tabela 4 - Variação do comprimento,
largura e profundidade da lesão por pressão de acordo com as datas de
tratamento. Caso 4.
|
DATA
|
COMPRIMENTO (cm)
|
LARGURA (cm)
|
|
29/4/2021
|
6
|
3,4
|
|
3/5/2021
|
-
|
-
|
|
6/5/2021
|
5
|
3
|
|
10/5/2021
|
4,9
|
2,7
|
Fonte: arquivo pessoal das
autoras (2022).
Figura 4 - Aspecto da LP pelo período de
aplicação de FMB e PDT como terapias adjuvantes no tratamento. Caso 4.
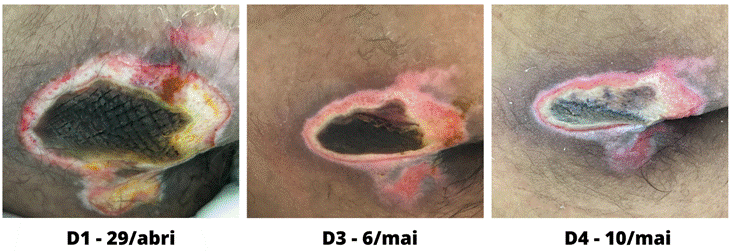
Fonte: arquivo pessoal das
autoras (2022).
Legenda: *D - dia de
aplicação da terapia de FBM (1J de IV e 1J de V nas bordas e tecido de
granulação do leito) e/ou PDT.
Caso 5: masculino, 63 anos, histórico de doença
arterial obstrutiva profunda (DAOP), amputação transtibial à esquerda, uso de
órtese de membro inferior esquerdo, obesidade, ex-tabagista. Deu entrada na
emergência hospitalar no dia 11 de maio de 2021, com suspeita de SRAG devido a
infecção por COVID-19. No dia seguinte, após teste para COVID-19 positivo, o
diagnóstico foi confirmado e, devido à instabilidade do quadro, ele foi
transferido dia 13 de maio para UTI do mesmo hospital, permanecendo pelo total
de 57 dias internado na instituição, restrito ao leito, entubado, sedado e
dependente total para o cuidado.
Segundo os registros da equipe de saúde da UTI, ocorria
reposicionamento no leito , inclusive para posição prona, a qual apresentava
sinais de maior tolerância. Contudo, dia 29 de maio iniciaram-se cuidados para
prevenção de LP e dia 9 de junho foi registrada pela avaliação da equipe de
enfermagem a ocorrência de LP estágio 3 em região sacra estendendo-se para a
região glútea direita. Foi solicitada, a avaliação dos pesquisadores e
representantes do CICPel pela equipe médica da UTI. A primeira avaliação foi
realizada em 24 de junho de 2021, sendo realizado acompanhamento até 5 de
julho.
Em registros da primeira avaliação, a lesão foi classificada
como não classificável. Apresentava região perilesional corada, hidratada,
hiperpigmentada, sem sinais de infecção. A borda era plana, irregular,
hipocorada e hiperemiada. O leito da ferida apresentava áreas de tecido de
necrose seca e úmida e pequena área periférica de tecido de granulação
brilhante, medindo 6 cm de comprimento x 2,4 cm de largura.
Após esta avaliação, a primeira conduta, em 24 de junho,
procedeu-se à limpeza da LP, conforme protocolo. Em seguida, ocorreu a
aplicação da terapia de FBM de 1 J IV nas bordas e combinado (1J de IV e 1J de
V) no tecido de granulação no leito. Foi realizada a técnica de desbridamento
instrumental square, na região de necrose seca, a fim de favorecer a
penetração do produto enzimático escolhido. Para finalizar, foi iniciada a
aplicação de creme barreira nas bordas da LP e papaína 5%, ocluindo com rayon,
compressa cirúrgica estéril e fita adesiva microporosa (D1 da Figura 5).
Após quatro dias, na segunda avaliação, dia 28 de junho,
foi identificada aproximação contração de bordas, com evidente diminuição da
extensão da LP e diminuição de área de necrose central. Procedeu-se a limpeza
da LP, conforme protocolo e foi realizado o desbridamento instrumental e
técnica de square em área de necrose. Em seguida, foi realizada a
segunda aplicação da FBM (1 J IV nas bordas e combinado de 1J de IV e 1J de V
no tecido de granulação do leito). Quanto ao tratamento tópico, manteve-se o
uso de papaína 10% como cobertura primária e as demais sequências de
intervenções (D2 da Figura 5).
No terceiro dia de tratamento, 24 de junho, houve evidente
contração de bordas, com diminuição da extensão, maior área de tecido de
granulação e manifestação de melhora da dor a partir de aplicação de escala de
dor.
No dia 5 de julho (D4 da Figura 5), quarto e último dia de
tratamento, constatou-se diminuição da extensão da LP, medindo 2,2 cm de
comprimento x 4,8 cm de largura (Tabela 5). A área perilesional apresenta-se
íntegra e sem sinais flogísticos, com diminuição da hiperpigmentação. As bordas
estavam róseas, maceradas, espessas e aderidas, sendo proposta a revisão de
colocação de protetor de bordas, quantidade de papaína gel, assim como a
utilização de alginato de prata para melhor controle do exsudato. Quanto ao
leito da ferida, observou-se aumento da área de granulação, com consequente
diminuição de área de necrose, a qual também se encontrava menos densa. Foram
continuados os procedimentos de limpeza e aplicação de FBM e desbridamento
instrumental na limpeza da LP (técnica slice). Neste dia, devido à menor
área de necrose úmida, optou-se por papaína 5% como cobertura primária,
alginato de cálcio como cobertura secundária e compressa cirúrgica estéril.
Após dois dias o paciente recebeu alta hospitalar, foi
encaminhado para cuidados de acordo com o serviço de atenção primária de saúde
do seu município, sendo realizada orientação sobre os cuidados aos cuidadores.
Tabela 5 - Aspecto da LP pelo período de
aplicação de FMB e PDT como terapias adjuvantes no tratamento. Caso 5.
|
DATA
|
COMPRIMENTO (cm)
|
LARGURA (cm)
|
|
24/6/2021
|
5
|
2,4
|
|
28/6/2021
|
5,8
|
2,3
|
|
1/7/2021
|
5
|
2,7
|
|
5/7/2021
|
4,8
|
2,2
|
Fonte: arquivo pessoal das
autoras (2022).
Figura 5 - Aspecto da LP pelo período de
aplicação de FMB e PDT como terapias adjuvantes no tratamento. Caso 5.
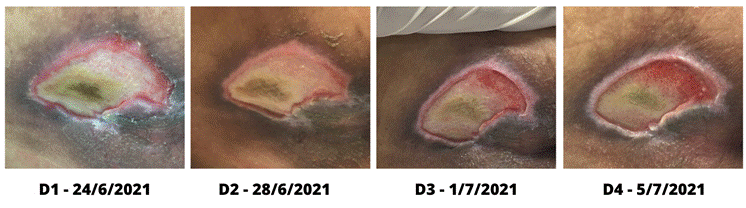
Fonte: arquivo pessoal das
autoras (2022).
Legenda: *D - dia de
aplicação da terapia de FBM (1J de IV e 1J de V nas bordas e tecido de
granulação do leito) e/ou PDT.
Caso 6: masculino, 45 anos, obeso, nega outras
comorbidades. Deu entrada na emergência hospitalar no dia 15 de maio de 2021,
devido a dispneia e hipoxemia. No dia seguinte, foi diagnosticado com SRAG por
COVID-19, sendo transferido para clínica médica, porém, devido à descompensação
do quadro, dia 15 de maio, foi transferido para UTI. Neste período, permaneceu
com auxílio de ventilação mecânica, com dieta por sonda nasoenteral. Permaneceu
nesta unidade por uma semana, retornando para clínica médica, totalizando 69
dias internado na instituição.
Conforme registros em prontuário, durante este período,
iniciaram-se cuidados para prevenção de LP em 29 de maio de 2021. Em 16 de
junho de 2022, foi registrada pela avaliação da equipe de enfermagem sobre a
ocorrência de LP estágio 2 em região sacra estendendo-se para a região glútea
direita e esquerda concomitante à infecção fúngica no local. Foi solicitada, a
avaliação dos pesquisadores e representantes do CICPel pela equipe médica da
UTI, sendo esta realizada em 1 de julho de 2021, permanecendo em acompanhamento
até 15 de julho (D1 da Figura 67).
Em registros da primeira avaliação, a LP foi classificada
como estágio 2. A região perilesional apresentava-se hiperpigmentada. A borda
era plana, irregular, hipocorada. O leito apresentava exposição de derme, com
presença de necrose úmida, medindo 6,3 cm de comprimento x 4 cm de largura.
Procedeu-se à realização da limpeza da lesão, conforme
protocolo e início da terapia de FBM combinada (1J de IV e 1J de V) em bordas e
derme exposta. Após, foi aplicado creme barreira nas bordas, papaína 10% na
área de necrose e 2% nas demais áreas da LP, finalizando o curativo com rayon,
compressa cirúrgica estéril e fita adesiva microporosa.
No dia 5 de julho, segundo dia de tratamento, as áreas de LP
de glúteo esquerdo apresentavam-se epitelizadas, houve diminuição de área de
necrose central, contração de bordas e menor quantidade de tecido de necrose no
leito da LP. Após realização de limpeza, conforme protocolo, foi realizada a
segunda aplicação da FBM combinada (1J de IV e 1J de V na área perilesional e
nas bordas). Optou-se pela aplicação de creme barreira nas bordas, PHMB gel,
rayon umedecido com SF 0,9%, compressa cirúrgica estéril pequena e fita adesiva
microporosa (D2 da Figura 6).
A conduta de curativo permaneceu diariamente, até o dia 7 de
julho de 2021, sendo que nos dias 13 e 7 de julho de 2021 optou-se pela
aplicação do gel de papaína 5%, rayon, gaze estéril e compressa cirúrgica
estéril, e permanecendo os protocolos de limpeza e de aplicação de FBM, segundo
protocolos. Entre os dias 7 a 15 de julho, observou-se diminuição de presença
de necrose, de contração da LP, apresentando menor extensão e cicatrização das
lesões do glúteo esquerdo. Ainda, a LP apresentou diminuição de exsudato no
decorrer dos dias de tratamento. No total, foram realizadas cinco aplicações de
FBM e cinco de PDT.
Tabela 6 - Variação do comprimento,
largura e profundidade da lesão por pressão de acordo com as datas de
tratamento. Caso 6.
|
DATA
|
COMPRIMENTO (cm)
|
LARGURA (cm)
|
|
24/6/2021
|
5
|
2,4
|
|
28/6/2021
|
5,8
|
2,3
|
|
1/7/2021
|
5
|
2,7
|
|
5/7/2021
|
4,8
|
2,2
|
Fonte: arquivo pessoal das
autoras (2022).
Figura 6 - Aspecto da LP pelo período de
aplicação de FMB e PDT como terapias adjuvantes no tratamento. Caso 6.
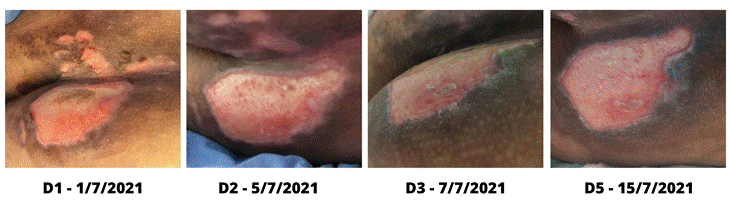
Fonte: arquivo pessoal das
autoras (2022).
Legenda: *D - dia de
aplicação da terapia de FBM (1J de IV e 1J de V nas bordas e tecido de
granulação do leito) e/ou PDT.
CONCLUSÕES
O uso das terapias das terapias de fotobiomodulação e de
fotodinâmica auxiliaram na recuperação e na resposta de cicatrização das LP.
Como visto, houve mudança nas medidas das lesões em todos os casos
apresentados, variando desde uma remissão de 0,2 cm de até 3,5 cm de largura da
LP. O mesmo ocorreu com o comprimento, medida essa que mostrou a diminuição da
lesão variando de 0,5 cm até 2,5 cm de comprimento.
Foi possível observar aumento das áreas de tecido de
granulação, epiderme ou epitélio, assim como, controle do processo
inflamatório, com evidente diminuição do exsudato, quando utilizada a terapia
de FBM e PDT. No processo de avaliação entre as aplicações, observou-se também
a convergência das bordas, assim como o aumento da área de cicatrização.
Embora não tenha sido objetivo do estudo, observou-se
melhora de áreas de dermatite por uso de fraldas ou de contato com dispositivos
adesivos.
Constatou-se, que a fotobiomodulação e a fotodinâmica são
terapias adjuvantes capazes de auxiliar na diminuição do processo inflamatório,
observadas a partir do exsudato, promovendo importante contração das bordas,
diminuição das dimensões das lesões, melhora da dor e menor tempo de
cicatrização.
O acompanhamento dos casos aqui apresentados contribui com a
produção de evidência sobre os benefícios de terapias adjuvantes no tratamento
de LP. Entretanto, sugere-se a realização de futuros estudos, que possam
incluir maior número de pessoas tratadas com FBM e PDT, de forma que possam ser
comparados dados estatísticos robustos.
REFERÊNCIAS
1. Sardeli KM,
Marcelli CV, Spin M, Serafim CTR, Velozo BC. Lesão por pressão em instituições
de longa permanência para idosos: uma revisão integrativa / pressure injury in
long-term institutions for the elderly: an integrative review. Braz J
Development [Internet]. 2021 [cited 2022 Oct 10];7(2):12127–39. Doi: http://dx.doi.org/10.34117/bjdv7n2-031.
2. Agência Nacional
de Vigilância Sanitária.
Assistência Segura: Uma Reflexão Teórica Aplicada à Prática. 1. ed. Brasília-DF:
ANVISA; 2017.
3. Brasil. Lei nº
7.498, de 25 de junho de 1986. Dispõe sobre a regulamentação do exercício da
enfermagem, e dá outras providências [Internet]. 1986 [cited 2022 Jul 30].
Available from: http://www.planalto.gov.br/ccivil_03/leis/L7498.htm.
4. Conselho
Federal de Enfermagem (BR). Resolução COFEN nº 567, de 2018. Regulamenta a
atuação da Equipe de Enfermagem no Cuidado aos pacientes com feridas
[Internet]. 2018 [cited 2022 Dez 20]. Available from: http://www.cofen.gov.br/resolucao-cofenno-567-2018_60340.html.
5. Costa HRT, Del
Bel EA, Tedesco AC, Primo FL, Silva CA da, Lopes LA, et al. Experimental study
of the neurotoxic effects of photodynamic therapy on the spinal cord.
Coluna/Columna [Internet]. 2019 [cited 2022 Dez 20];18(3):176–180. Doi: http://dx.doi.org/10.1590/s1808-185120191803214848.
6. Kohale BR,
Agrawal A, Sope A, Pardeshi KV, Raut CS. Low-level Laser Therapy: a literature
review. Inter J Laser Dentistry [Internet]. 2015 [cited 2022 Nov 15];5(1):1–5. Doi:
http://dx.doi.org/10.5005/jp-journals-10022-1064.
7. Matos AL,
Silva PU, Paranhos LR, Santana IT, Matos FR, et al. Efficacy of the laser at
low intensity on primary burning oral syndrome: a systematic review. Med Oral
Patol Oral Cirugia Bucal [Internet]. 2021 [cited 2022 Sep 18];2(26):e216–e225. Doi:
http://dx.doi.org/10.4317/medoral.24144.
8. Pereira AHC,
Pinto JG, Freitas MAA, Fontana LC, Pacheco Soares C, et al. Methylene blue
internalization and photodynamic action against clinical and ATCC Pseudomonas
aeruginosa and Staphyloccocus aureus strains. Photodiagnosis Photodynamic Ther
[Internet]. 2018 [cited 2022 Sep 16];22:43–50. Doi: http://dx.doi.org/10.1016/j.pdpdt.2018.02.008.
9. Sanclemente G,
Ruiz-Cañas V, Miranda JM, Ferrín AP, Ramirez PA, Hernandez GN. Photodynamic
Therapy Interventions in Facial Photodamage: A Systematic Review. Actas
Dermo-Sifiliográficas [Internet]. 2018 [cited 2022 Oct 10];109(3):218–229. Doi:
http://dx.doi.org/10.1016/j.ad.2017.05.021.
9. Sardeli KM,
Marcelli CV, Spin M, Serafim CTR, Velozo BC. Lesão por pressão em instituições
de longa permanência para idosos: uma revisão integrativa / pressure injury in
long-term institutions for the elderly: an integrative review. Brazn J
Development [Internet]. 2021 [cited 2022 Oct 10];7(2):12127–12139. Doi: http://dx.doi.org/10.34117/bjdv7n2-031.
Fomento e
Agradecimento: Gostaríamos de agradecer ao Hospital Universitário Professor
Polydoro Ernani de São Thiago (HU-UFSC) do qual é vinculada a Empresa
Brasileira de Serviços Hospitalares (Ebserh) por sediar e autorizar a referida
pesquisa que deu origem ao manuscrito. Além disso, reconhecemos o papel
fundamental da Fundação de Amparo à Pesquisa e Inovação do Estado de Santa
Catarina (FAPESC) do qual oportunizou o financiamento desta pesquisa e o papel
importante do Programa de Bolsas Universitárias de Santa Catarina - UNIEDU.
Contribuição
dos Autores
Holvorcem JF
contribuiu para coleta de dados, análise crítica, interpretação de dados; Silva
AM contribuiu para a coleta de dados, análise crítica do manuscrito;
Echevarría-Guanilo
ME contribuiu para a coleta de dados, análise, interpretação dos dados e
revisão crítica da versão final do manuscrito;
Holvorcem JF,
Echevarría-Guanilo ME, Silva AM, Silva GM, Tristão FS, Henckemaier L e Blanco
DOC contribuíram para a revisão e aprovação da versão final a ser publicada.
Conflitos de
Interesse: Nada a declarar. Manuscrito extraído de trabalho de conclusão de
curso: Terapia de Biofotomodulação e Fotodinâmica no tratamento de Lesões por
Pressão: Série de casos, defendido em julho de 2022
Editor Científico: Ítalo Arão Pereira Ribeiro. Orcid: https://orcid.org/0000-0003-0778-1447